Salmonella Typhi og Salmonella Paratyphi A, B og C, opgørelse over sygdomsforekomst 2019 - 2021
Tyfus og paratyfus forårsages af hhv. Salmonella Typhi og Salmonella Paratyphi A, B eller C. Registrerede tyfus- og paratyfusinfektioner er senest opgjort i EPI-NYT 11/2019 (perioden 2014-2018). Tyfus og paratyfus er individuelt anmeldelsespligtige sygdomme for den behandlende læge gennem det kliniske anmeldelsessystem via Sundhedsdatastyrelsens Elektroniske Indberetningssystem (SEI2). (Region Syddanmark overgår som den sidste region fra formular 1515 til SEI2 den 4. juli 2022). Derudover har de diagnosticerende klinisk mikrobiologiske laboratorier indtil for nyligt haft indberetningspligt ved fund af tyfus eller paratyfus via laboratorie-meldesystemet, men overvågningen af laboratoriefund af S. Typhi/S. Paratyphi sker nu ved dataudtræk direkte fra MiBa.
Denne opgørelse dækker perioden 2019-2021, hvor der i alt blev registreret 47 tilfælde af S. Typhi (22) og S. Paratyphi (25). Til sammenligning blev der i den forudgående treårsperiode (2016-2018) registreret i alt 65 tilfælde. Faldet formodes at skyldes mindre rejseaktivitet grundet rejserestriktioner under covid-19-pandemien.
Ud af de 47 tilfælde blev 25 anmeldt klinisk, og af disse blev tre tilfælde udelukkende anmeldt klinisk, hvilket sandsynligvis er udtryk for, at diagnosen var blevet stillet i udlandet. I alt 44 tilfælde blev registreret gennem laboratorieovervågningssystemet. Tabel 1 viser fordelingen af kliniske anmeldelser og laboratorieregistreringer i forhold til serotype.

Af de 44 laboratorieregistrerede tilfælde blev halvdelen (22) anmeldt klinisk. To tilfælde blev klinisk anmeldt med en anden serotype, end der blev påvist i prøverne ved serotypning. Dette gjorde sig gældende for én laboratorieregistreret S. Paratyphi A, som blev klinisk anmeldt som en S. Paratyphi B og en anden laboratorieregistreret S. Paratyphi A, som blev klinisk anmeldt som en S. Typhi. Årsagen til disse afvigelser må formodes at være en skrivefejl i de kliniske anmeldelser.
I perioden 2019-2021 faldt antallet af S. Typhi og S. Paratyphi registreret i laboratorieovervågningssystemet, figur 1.
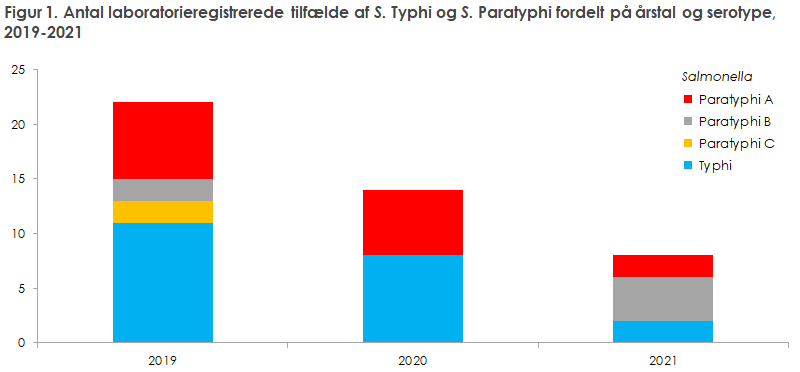
Der blev ikke modtaget kliniske anmeldelser af S. Paratyphi C i opgørelsesperioden, hvilket heller ikke skete i den forudgående periode fra 2014 til 2018. Figur 1 viser dog, at der i 2019 blev registreret to tilfælde af S. Paratyphi C i laboratorieovervågningssystemet. De to personer var smittet omkring samme tidspunkt og havde begge været i Afrika.
Køn, alder og smitteland
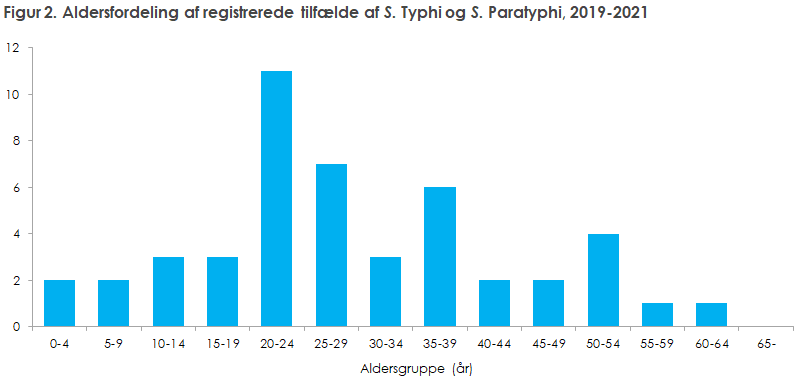
Blandt de 47 registrerede tilfælde var der en ligelig kønsfordeling (23 kvinder og 24 mænd), og aldersspændet gik fra tre år til 60 år med en medianalder i gruppen på 28 år (interkvartilområdet 21-38), figur 2.
Der var oplysninger om formodet smitteland for 24 af 25 kliniske anmeldelser samt for 22 af 44 laboratorieregistreringer. De hyppigst angivne smittelande var Pakistan (ni tilfælde) og Cambodia (seks tilfælde), mens Danmark og Indien også begge var angivet som smitteland til mere end ét tilfælde. Øvrige angivne smittelande var Irak, Iran, Kenya, Marokko, Uganda, Indonesien, Brasilien og Bangladesh. Tre tilfælde var registreret med formodet smitte i hhv. Afrika, Sydamerika og Asien uden nærmere specifikation.
I nogle tilfælde var der uoverensstemmelse mellem det angivne smitteland i henholdsvis den kliniske anmeldelse og laboratoriesystemet. Blandt de laboratorieregistrerede tilfælde blev ét tilfælde vurderet at være smittet i Danmark, og dette tilfælde blev klinisk anmeldt med Pakistan som smitteland. Blandt de klinisk anmeldte tilfælde formodedes to at være smittet i Danmark, heraf var den ene patient registreret som havende tilhørsforhold til et afrikansk land.
Helgenomsekventering
Prøverne indsendt til Statens Serum Institut var i nogle tilfælde allerede registreret som serotypebestemt fra det indsendende klinisk mikrobiologiske laboratorie. På SSI er der siden 2017 blevet foretaget helgenomsekventering som led i den nationale Salmonella-laboratorieovervågning, hvorved bl.a. serotype og MLST (Multi Locus Sequence Typing) sekvenstype kan karakteriseres.
Blandt de 44 laboratorieregistrerede tilfælde optrådte personer, som havde bakterier med samme sekvenstype, og som også var formodet smittet i samme land. Fx var der fem personer med S. Typhi ST 1, som alle var formodet smittet i Pakistan. Fund som dette kan skyldes, at der er tale om epidemiske sekvenstyper, eller sekvenstyper, som er endemiske i det pågældende geografiske område. Ved nærmere sammenligning af bakteriernes genomer kan det afklares, hvorvidt det er sandsynligt, at personerne er smittet af samme smittekilde. Fire af disse fem S. Typhi ST 1-isolater lå i et genetisk tætrelateret cluster, hvilket kan være udtryk for, at personerne var smittet af samme smittekilde. De fire personer var ikke umiddelbart i familie med hinanden, og deres infektioner spredte sig over ca. et år; det første tilfælde var i foråret 2019, og det sidste var i foråret 2020. I det pågældende cluster af S. Typhi ST 1 var der et femte isolat, som var registreret med ukendt smitteland. Det forekommer sandsynligt, at også denne person skulle være blevet smittet i Pakistan – og eventuelt fra samme smittekilde.
Med helgenomsekventering som led i overvågningen er det blevet muligt at identificere links imellem smittetilfælde, som man ikke nødvendigvis ville have fundet alene på baggrund af epidemiologiske data fra de kliniske anmeldelser. I perioden 2019-2021 blev der på baggrund af helgenomsekventering identificeret isolater med relation til i alt seks mindre rejserelaterede clustre, inklusive det ovenfornævnte S. Typhi ST 1-cluster relateret til Pakistan.
Resistens
I Danmark behandles patienter indlagt med tyfus empirisk med ceftriaxon, et 3. generations cefalosporin. Dette skyldes, at forekomsten af S. Typhi med resistens overfor flouroquinoloner (som fx ciprofloxacin) som man tidligere anvendte empirisk, globalt er høj. Der er dog, i særdeleshed i Pakistan, observeret stigende forekomst af XDR (extensively drug-resistant) S. Typhi, som besidder resistens over for 3. generations cefalosporiner. Der kan altså være indikation for at vælge et alternativt empirisk antibiotikum, hvis man erfarer, at en patient indlagt med tyfus for nyligt har været på rejse til Pakistan.
Tabel 2 viser resistensmønsteret for et udsnit af relevante antibiotika blandt registrerede tilfælde af S. Typhi og S. Paratyphi i perioden 2019-2021, som det fremgår i MiBa (og derfor må være vurderet på baggrund af diskdiffusionsundersøgelse eller bestemmelse af den Minimal Inhibitory Concentration).

Generelt var de fleste (31 af 41 undersøgte) resistente over for ciprofloxacin, mens alle, der var undersøgt, var følsomme over for meropenem og azithromycin. Fire tilfælde var forenelige med XDR S. Typhi, og var resistente over for bl.a. 3. generations cefalosporiner. Alle disse fire tilhørte det føromtalte cluster af S. Typhi ST 1 med Pakistan som formodet smitteland (den ene registreret med ukendt smitteland). Det vil sige, at bakterieisolater fra i hvert fald en tredjedel af registrerede S. Typhi-tilfælde fra Pakistan ikke var følsomme over for det empiriske antibiotikum, vi bruger mod S. Typhi i Danmark.
Undersøgelser har vist, at når man bor hos familie i oprindelseslandet/hjemlandet, er man som rejsende i meget større risiko for at få en række infektioner end den gennemsnitlige rejsende. Dette gælder også for tyfus/paratyfus. Derfor forslås det, at rejsende, som skal besøge slægtninge i områder af verden, hvor tyfus er endemisk, vaccineres mod tyfus inden afrejse uanset rejselængde. Der kan derudover være indikation for vaccination af andre typer af rejsende, fx ved rejser af over to ugers varighed til det indiske subkontinent. I perioden 2019-2021 var det hyppigste smitteland Pakistan, og en tredjedel af tilfældene herfra var XDR S. Typhi. Cambodia var det næsthyppigste smitteland, herfra drejede det sig dog udelukkende om S. Paratyphi A, som tyfusvaccinationen ikke er virksom imod.
Denne årsopgørelse er også omtalt i EPI-NYT 26/2022.